皆さん、こんにちは。
今日も暑くなりそうです。
今日のmusic time lineは「1976」でした。
夜明け前に走っているんですが、今日は本当に暑かった!
ということで、(聴きながらだったけど)内容があまり頭に入っていない。
新宿ロフトの話はしていたね。(結構おしゃべりな「おじさん」が)
荒井由実の第1次黄金期でした。
それにしても、今回の「良性疾患」volumeがあって大変でした。
テニスに行くために、ここは早く終わりにします。
今回は 診断(検診で「何かある?」と言われた方、「これって、しこり?」と感じた方へ) ♯「入口の一つ」です。
の中の「画像診断」「組織診断」「乳癌」「乳癌以外の悪性腫瘍」「葉状腫瘍」「良性疾患」の中の「良性疾患」を取り上げますが、これは多岐にわたります。
良性疾患
目次
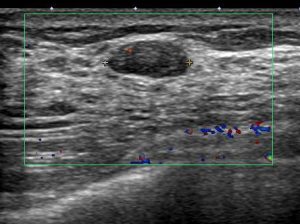
1.嚢胞
2.乳腺症
3.線維腺腫(良性腫瘍の代表)
4.稀な良性腫瘍一覧
5.乳管内乳頭腫
6.乳腺炎(授乳期のうっ滞性乳腺炎、乳輪下膿瘍)
7.肉芽腫性乳腺炎
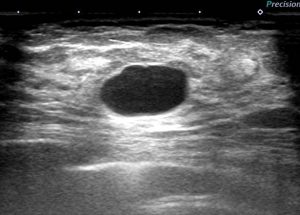
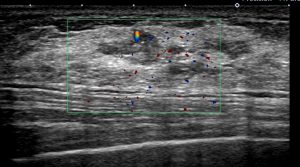
1. 嚢胞をクリックすると出てくる場面
〇 嚢胞
正常乳管が「何らかの理由 注 1 )」で閉塞して液体(分泌液)が貯留したもの
医師によっては、「水がたまった袋」と表現される。
注 1 )何らかの理由:液体が濃いため乳管が詰まった/周囲の組織から圧迫された
前者は授乳期などに良く起こる(ミルクは時にうっ滞すると濃くなり固まる)
後者は乳腺症などで周囲の線維成分などが増生して、乳管が圧迫されて起こることが多い。
嚢胞は腫瘍ではありません。
全く「正常」なので、(私は)敢えて患者さんに『嚢胞ありますよ。』などと指摘しません。(『正常ですね。』といいます。)
検診エコーなんかで、結果に「嚢胞:1年後経過観察」とかなっていることあるけど…
嚢胞に「経過観察」など不要です。
単純に「毎年、検診を受けましょう」という記載だと理解しましょう。
(参考に)嚢胞内腫瘍は嚢胞ではありません。
嚢胞内腫瘍については、『今週のコラム 51回目 嚢胞内腫瘍 これは嚢胞ではありません』をご参照ください。
2. 乳腺症をクリックすると出てくる画面
〇 乳腺症
・ 原因
Key wordは「女性ホルモン」です。
特に「更年期」に女性ホルモンが不安定となり、(更年期でなくても「ストレス」などで不安定となります)その「増殖シグナル」により乳腺が刺激され「乳房痛」や「(乳腺の)硬結」の原因となります。
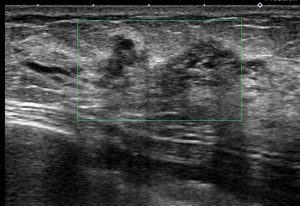
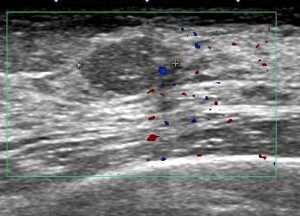
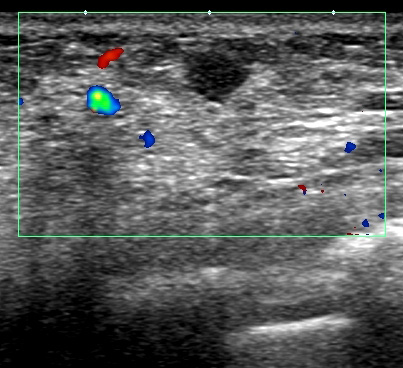
・ 画像
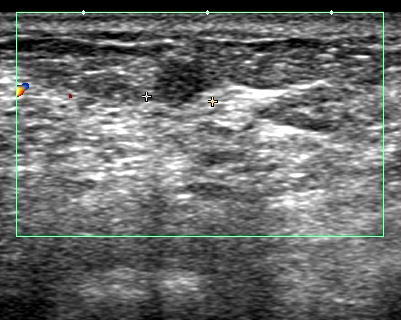
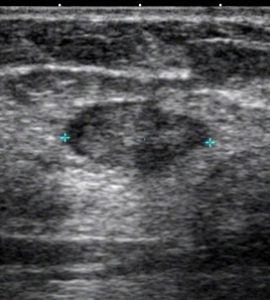
典型的な「豹門様」
白い「乳腺組織」の中に「黒く豹門様に線維化が入り込んでる」
多くは乳腺全体の(上記)「豹門様」所見となりますが、時に「腫瘤非形成性病変」と呼ばれる像を呈します。
≪腫瘤非形成性病変≫
以下の2つは、どちらも「乳腺症」です。
・ 鑑別
画像上、特に(上記)腫瘤非形成性病変を呈した際には「乳癌」と画像上区別がつき難くなります。
(参考に)腫瘤非形成性病変を呈する「乳癌」
乳腺症の画像診断については『今週のコラム 213回目 つまり、「乳腺症とは(全て)境界不明瞭」なのです。』をご参照ください。
3. 線維腺腫をクリックしたら表示される画面
〇 線維腺腫
・ 若年で発生し、(女性ホルモンにより)大きくなる。
過去には40歳過ぎでは新たな線維腺腫はできないと言われていましたが、現代女性は50歳でも大きくなっています。(ホルモン環境の変化)
『今週のコラム 126回目 「40歳ではじめて指摘された(画像上)線維腺腫」それは、やはり(組織診しても)線維腺腫だったのです。』をご参照ください。
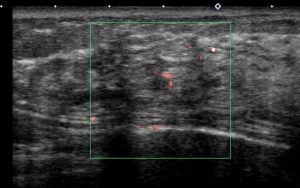
・ 画像
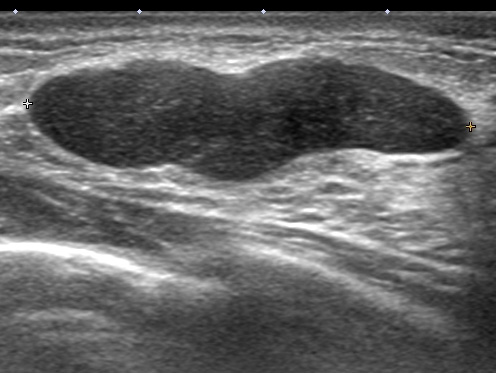
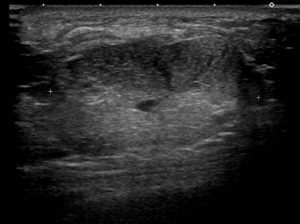
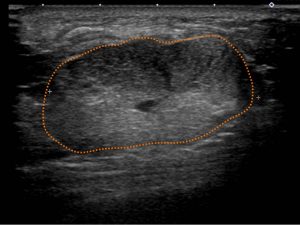
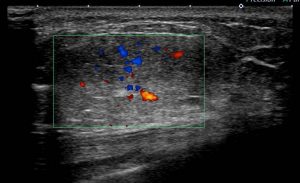
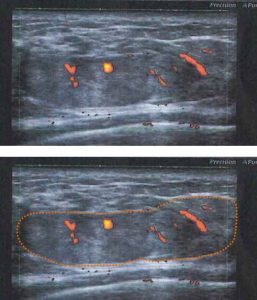
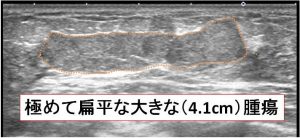
典型的な「扁平」「境界明瞭」な像
上記に比べると、やや張りがあり、周辺も「ぼそぼそ」した印象
4. 稀な良性腫瘍一覧 をクリックすると表示される画面
〇 稀な良性腫瘍一覧
まずは、分類
良性上皮性腫瘍は以下の3つに分類(癌は「悪性」上皮性腫瘍です)
4-1.adenoma
4-2.腺筋上皮腫
4-3.乳管内乳頭腫
4-1① ductal adenoma 乳管腺腫
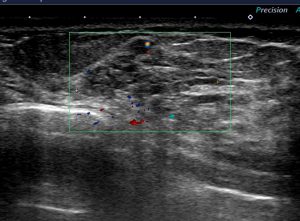
・ 画像
・ 癌と間違われ易い代表格
・ 乳管内に発生し、乳管を埋め尽くして圧排性に増殖する。
・ 硬化性変化により浸潤様に見える「偽浸潤像」を呈する事やアポクリン化生により「細胞が大型化し、癌細胞と間違われ易い」
4-1② tubular adenoma 管状腺腫
・ 画像
case. 1 33y
case. 2 24y
腺腫とは一般に様々な組織(腺管や線維、脂肪など)が出鱈目な量で混じり合った組織であるが、管状腺腫は「過度な上皮過形成や間質増殖を伴わないため」pure adenomaとも呼ばれる。
臨床像
・境界明瞭、孤立性の腫瘤
・稀な疾患であり、若年(閉経前)に多い
・高齢者に起こる場合には特徴的な石灰化(濃度の高い石灰化が高密度に集簇)
病理組織的特徴
・管状構造(乳管)と腺房構造(ミルクを分泌)が密集した腺腫
・周囲の線維性間質はとても少ない
4-1③ adenoma of the nipple
・ 画像
乳頭部の皮膚を破壊するため、Paget’s diseaseとの鑑別を要した当院の症例
乳頭内または乳輪直下乳管内に生ずる乳頭状ないし、充実性の腺腫
Paget’s diseaseと間違われ易い
4-1④ lactating adenoma 授乳期腺腫
・ 妊娠授乳時に生じる上皮成分の増生を主体とした境界明瞭な腫瘍
・ 突然現れる大きなシコリとして「葉状腫瘍?」と間違われやすい
case. 1
case. 2
左⇒数日後に縮小⇒右
case. 3
4-2 adenomyoepithelioma 腺筋上皮腫
・ 画像
境界明瞭で多結節性の腫瘤を形成
周囲は線維性結合織に取り囲まれる
・ 乳管は「乳管上皮」細胞と「筋上皮」細胞から成るが、その内の「筋上皮細胞の増生が主体」である。
4-3 乳管内乳頭腫
これは、次の項(5)で独立して取り挙げます。
5. 乳管内乳頭腫をクリックすると出てくる画面
〇 乳管内乳頭腫
・ 乳管内に発生する乳頭状腫瘍
・ 増殖性が強く、(時に癌との鑑別のために)免疫染色を要することがある。
例)異型を伴う乳頭腫 intraductal papilloma with atypia
・ 画像
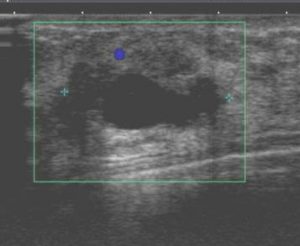
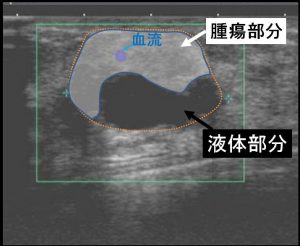
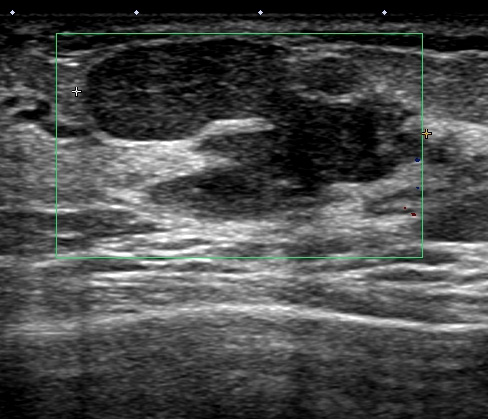
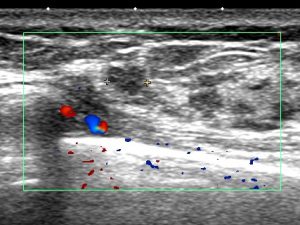
71y 10mm
45y 18mm
乳管内であることが、腫瘍(白っぽい)周囲の液体(黒)で想像できます。
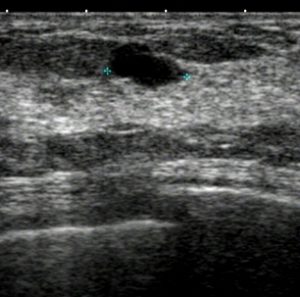
44y 4mm
異型を伴う乳頭腫
・ 診断
① エコーで見える場合 通常の組織診(CNB / CELERO / MMTE)
② 分泌がある場合 ⇒ 乳管造影

乳管造影って、どんな場合に行うの?

乳頭分泌がある場合だよ。
ただし、「単孔性」であることが絶対条件なんだ。

単孔性って、どういうこと?
〇単孔性
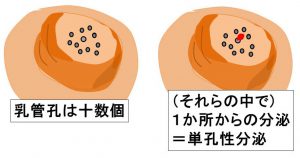
乳管孔は十数個あり、それぞれが枝分かれしながら
独立し乳管系を作っている。
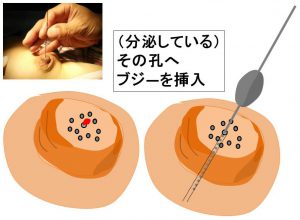
分泌している、その孔をブジ―で拡張し、
(拡張した乳管に)造影剤を入れるのです。

単孔性の意味は解ったけど、
何故、それが重要なの?(多孔性では意味がないの?)

よく、考えてほしいんだ。(物事はブラックボックスに入れちゃー、いけないよ)
腫瘍が原因である分泌(これを「乳管内病変による分泌」と呼びます)は必然的に単孔性となるよ。

えっ?どういうこと?
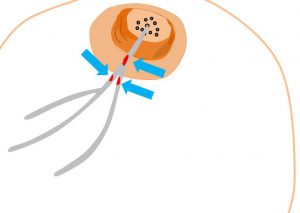
乳管内病変は乳管の1か所からできるからなんだ。
その乳管内で増殖しても「同じ乳管系の中」なので単孔性となります。

多孔性の場合には、それ以外の原因で分泌が起きているので気にしないようにしよう。

「それ以外の原因」とは?

1.乳腺症(に伴い、複数の乳管が閉塞したり分泌亢進で起こる)
2.高プロラクチン血症(これは分泌液性状がミルクとなります。)
どちらも、癌とは全く無関係

「単孔性」=「乳管内病変」ということ?

「単孔性」だけではなく「継続性」も重要なんだ。
一過性(2,3日出たけど、その後は出ないとか)は乳管内病変ではないね。

「単孔性」の「一過性」はどういうケースがあるの?

「ホルモン分泌」と関係しているケースが多いよ。
特に多いのが、「月経終盤の一過性」これは、月経に伴い「乳管上皮が剥がれて出血」するから
また、更年期の時期にはそれ(月経)との関連が解りにくくなるけど「継続しない」場合は大丈夫。
〇江戸川病院での診療風景
(江戸川外来にて)

半年前から分泌あるんです。
ただ(前医では)『エコーでもMRIでも所見がない。様子見るしかない』って、言われて。

了解しました。それでは診察しますね。
たしかに、単孔性ですね。
しかも量が多い。これは(癌かどうかは別として)乳管内病変だと思います。乳管造影したほうがいいね。

それって、どんな検査?

乳管を細い針金で広げて、(その乳管に)造影剤を入れて撮影します。
市川 注 5 )で(私が)土曜日に行っています。予約しますか?
注 5 )メディカルプラザ市川駅 総武線市川駅の向かいダイエービルの9Fにあります。
(メディカルプラザ市川駅にて)

痛いですか?

乳管の「太さ」によります。
最初から太ければ、ブジ―も軽く通るのでそれ程痛くないんだけど、
「細い」場合には、それを広げる際に若干痛みがあります。
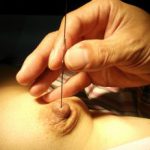
ブジ―が入りました。これから少しずつ太いものへ入れ替えて拡張しますね。
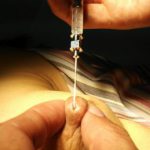
(ブジ―を造影剤の注射器に入れ替えて)
これから造影剤が入りますねー。
(撮影後)
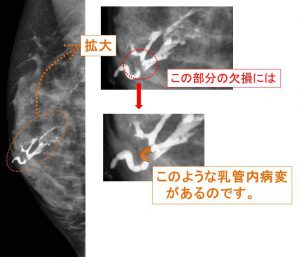
やはり、乳管内病変がありますね。
ここから分泌があるのです。

それって、癌なの?

それは、解りません。
病変が(ある程度)大きくなれば、エコーで視認できるようになるので、その場合には針生検などできます。
ただ、この段階(エコーで視認できない)で診断を確定するにはその病変を(乳管ごと)切除する乳管腺葉区域切除(手術)となります。

「大きくして(育てて)から、診断する」なんて、嫌だわ。
是非、手術お願いします。
★ 乳管内乳頭腫については下記コラムを参照してください。
『今週のコラム 36回目 もしも本当に「乳管内病変が存在」すれば、「浮きの方から沈んでくれる」ので心配ありません。』
『今週のコラム 62回目「乳管腺葉区域切除を施行した37症例中37例(100%)で有意義な治療だったと、私は自負しています』
『今週のコラム 96回目 (乳管内腫瘍が疑われる以上)乳管腺様区域切除をして診断的治療注」を行いましょう』
『今週のコラム 110回目 その成績(2017/1月~10月 乳管腺葉区域切除手術症例 46症例)について』
『今週のコラム 132回目 腺葉系は、十数個が重なり合っているので、そのうち1つを摘出しても変形しないのです。』
『今週のコラム 157回目 病理結果によっていろいろなcaseがあるので、一概には言えません』
6.乳腺炎(授乳期のうっ滞性乳腺炎、乳輪下膿瘍)をクリックすると出てくる画面
〇 乳腺の炎症性疾患
乳腺は皮膚で覆われているし、無菌なので通常は炎症は起こりません。
(良く勘違いされることに)乳房痛があります。
乳房痛=乳腺炎では、決してありません。
★ 乳房痛の原因の99%はホルモンによる刺激(乳腺症)です。
乳腺炎は滅多にはないことは解ったよ。
それじゃー、本物の乳腺炎を教えて!
6-1.うっ滞性乳腺炎
これは、授乳中(特に初産で起こりやすい)に(乳管が詰まって)乳汁がうっ滞することで起こる。
初産では、乳管の発達が悪く(細いため)詰まりやすい
・ 診断 授乳中だから明白
・ 治療 搾乳できれば、それが一番
エコーで膿瘍となっていれば切開排膿
(膿瘍がなければ)抗生剤
6-2.乳輪下膿瘍
・ 原因 陥没乳頭による乳頭部の皮膚(角質)が慢性的に詰まることによる
◎陥没乳頭に起因する「角質(垢)」による炎症の機序
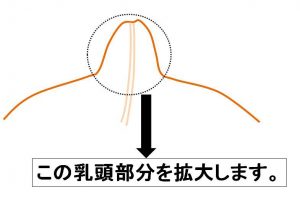
これが乳頭の全体像です。
解りやすいように、以下は点線部分(乳頭)のみを拡大して説明します。
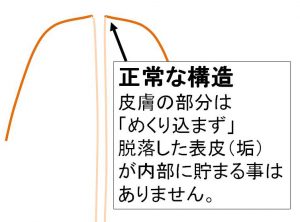
正常な乳頭部です。
表皮(皮膚)の細胞は(ご存知のように)毎日剥がれ落ち(垢です)、洗浄されます。
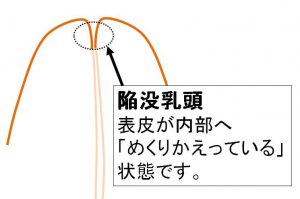
陥没乳頭
皮膚が陥没した状態です。
本来「外へ出ているべき皮膚」が内部に引き込まれている様子がわかります。
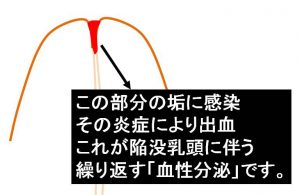
陥没乳頭内部での垢の「貯留」⇒「感染」⇒「炎症」
皮膚から剥がれ落ちた角質(垢)が外へ洗い流されずに「乳管出口」に詰まり「乳管閉塞」を起こします。
角質部分(垢)は感染を起こしやすく、時に強い炎症を起こします。
♯ 「臍ゴマ」を思い浮かべるといいでしょう。
この炎症を繰り返すことによる「慢性炎症」=(乳頭直下にあるので)乳輪下乳腺炎
6-3. 肉芽腫性乳腺炎 これは、次の項(7)で独立して取り挙げます。
7.肉芽腫性乳腺炎をクリックすると出てくる画面
〇 肉芽腫性乳腺炎
・ 原因 不明(自己免疫が関連していると推測されている)
・ 診断 しこりがあり炎症がある場合にはこれを疑い、組織診(MMTE)で確定診断となる。
・ 鑑別 癌との鑑別が重要
エコー像は(時に)癌と間違われやすい
典型的な肉芽像
癌に見える(間違いやすい)肉芽像
『今週のコラム 21回目 肉芽腫性乳腺炎 「画像上は癌が疑わしい」し、「炎症と言っても、膿もでない」』
『今週のコラム 22回目 万が一、癌だったでは済まされないのです』
『今週のコラム 28回目 癌の診療さえできない医師よりは、「まだマシ」かもしれませんが、癌の診療しかできない医師ばかりでは困ったものです。』
『今週のコラム39回目 1つの病院で肉芽腫性乳腺炎の患者さんが10名を超えているなんて、日本中どこを探してもあり得ないことです。』
『今週のコラム 42回目 肉芽腫性乳腺炎(前医での診療~当院初診まで)』
『今週のコラム 44回目 『これは肉芽腫性乳腺炎じゃないよ。 何故なら自分はそんなもの1回も見たことないから』』
・ 治療 volume reduction(肉芽の量を減らす事)
どうやって、肉芽を減らすの?
① MMTEで削る(初回は「確定診断も兼ねて」できるだけ削る)
② ステロイド(プレドニンを初回20-30mg 漸減していきます)
炎症なのに、「切開」とか「抗生剤」は不要なの?
「無菌」だから、抗生剤は無意味!!
切開しても何の解決にもなりません。
★極めて残念なことに、世間的には、これら誤った治療を永遠と行っているのが現状(患者さんが可哀想)
当院を受診される肉芽腫性乳腺炎の患者さん達は、前医で100%誤った治療(抗生剤+切開)をされています。
「実症例」

地元の病院で「肉芽腫性乳腺炎」って診断されたんだけど、全然良くならないの。
「ステロイド使わないんですか?」って聞いても、『使い方が解らないから』って不満なんです。
とにかく痛いし、膿も出るし本当に困るんです。
(北関東から)通院するのは大変だけど、治してください。
〇月△日(day 0) しこりを自覚
2日後(day 2) しこりに発赤が出現
day 5 前医を受診 CNB施行される
day 14 (CNBの結果)肉芽腫性乳腺炎と診断される 注 1 ) が、抗生物質を処方される 注 2 )
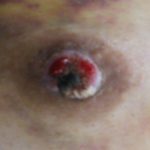
day 45 (悪化して)遂に自壊する。
day 46 前医を再診 切開排膿 注 3 )
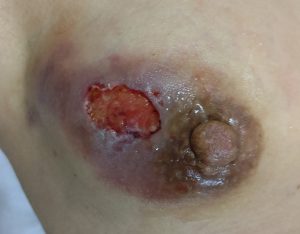
day 48(当院day 0 )当院初診時の写真
(前医で処方されていた抗生剤は中止し)プレドニン20mg開始
自壊した皮膚欠損部は「グジュグジュして浸出液が多量に出てガーゼが必要
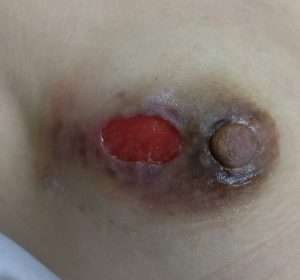
day 54(当院day 6)の写真
プレドニン20mg維持
(さすがに6日しか経っていないので)皮膚欠損部の大きさは変わりませんが、浸出液は著明に減少し乾燥しています。
痛みも無くなり効果を実感しています。
day 75(当院day27)順調に改善も、プレドニン20mg維持
day 103(当院day55)プレドニン15mgへ減量
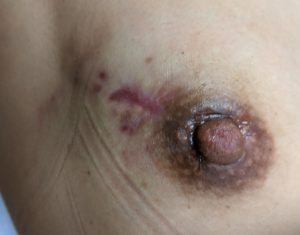
day 131(当院day83)の写真
皮膚欠損部は無くなり、症状は殆どありません。
プレドニン10mgへ減量
day 187(当院day139)の写真
前医での切開跡だけで、炎症はすっかり改善しています。
プレドニン5mgへ減量
前医で切開されたことが残念だね(最初から当院で治療していれば…)
今後はどんな予定?
プレドニン5mgを半年⇒プレドニン5mgを隔日にして半年で治療終了予定です。
今後1年間も治療が必要なんだね。
患者さんは大変では?
それは違うよ。
当院での治療でいえば、最初の2か月位は痛みがあるけど、あとは症状ないし薬のむだけ(通院も3か月に1回⇒半年に1回だからね)
肉芽腫性乳腺炎と診断される 注 1 )
⇒きちんと病理医が「肉芽腫性乳腺炎」と診断してくれるとは限りません。
(8165さんもそうですが)「肉芽腫性乳腺炎」とまで診断されずに「炎症性細胞の浸潤」としか記載しない病理医もいます。
抗生物質を処方される 注 2 )
⇒ここが、とっても残念なところ。
せっかく(病理医が)肉芽腫性乳腺炎と診断してくれたのだから、きちんと治療してあげないと可哀想。
肉芽腫性乳腺炎は「細菌感染ではない」のだから、全く無意味なのです。
切開排膿 注 3 )
⇒全く無意味。
切開した挙句に「あれっ、膿でないなー」などと言われたりします。

肉芽腫性乳腺炎「そのもの」を知らない乳腺外科医は多いし、(もしも肉芽腫性乳腺炎という病名を知ってても)正しい治療法を知らない乳腺外科医は、もっと多い。
肉芽腫性乳腺炎には2つの側面があります。
1.確定診断されないが故に、「癌かもしれない」という不安が継続する。(8165さんのケース)
2.(何とか、ようやく)確定診断されても、正しく治療されずに放置されてしまう。(症例提示のケース)
⇒ いつまでも「浸出液」が出たり、「痛み」に悩まされたりします。
「癌でないから、私のしったことではありません」では困りますね。
★当院を受診するタイミングとしては(1の段階も多いけど)2の段階の方が多数派です。