スチーミー
スカロケ聴いていると毎週、マンボウから
『このお肉、旨い!柔らかい。味沁みている!』
心を鷲掴みされ、いざ注文。

あー旨い! 味沁みてる!
(と、いうことで)今日は「豚チャーシュー用」を食すとしましょう。

堂島「バーム」
あの「堂島ロール」のバームクーヘン版

治一郎(大きい方)と堂島バーム達
どちらも「しっとり係」
堂島バームは(治一郎より)柔らかく「しっとり」
治一郎は定番の旨さで対抗。
皆さんに、感謝です。
明日の「動画生配信」に先立って、コラムを土曜日に出します。(祝日だから成せた技)
成功体験
これには以下の3つがあります。
1.fundamental (診断)
2.advanced(手術)
3.advanced(転移再発乳癌への挑戦)
♯明日の動画生配信には上記1とします。
今回のコラムは上記1に近い内容と言えます。
〇 本文
(前振り)
これについては、先んじて「掲示板」で思い(不満)をぶち上げていますが…
全体像は上記12252を前もって読んでもらうとして要約すると、
(以下、12252の要約)
2021/8 ドックでrt. D/ lt. A 要精査だが、半年に1回のエコー
生検を希望するが拒否⇒2023/1 MRI 乳腺症の診断
2023/11 ドックで再度要精査
2024/5 生検を希望すると「3か月後大きくなっていれば」
2024/8ようやく針生検⇒「検体不良」⇒2024/9 2回目の針生検
Rt. D 7mm乳癌疑い
Lt. A 9mm 悪いものではない
2024/10 外科的生検
Rt. D 8mm IDC
Lt. A 22mm IDC
問題点が様々ありますが、纏めると以下の2点となります。
1.画像診断
実際に(どの程度の画像所見なのか?は見ていないので不明ながら)検診でチェックされていて、『最終的に癌だった』わけだから、全く言い訳の余地はありません。
それを「癌を疑わずに」経過観察していたわけだから、その「画像診断」そのものに問題があります。
2.生検精度
これは(あまりにも)お粗末極まりない。
1回目で「検体不良」、(その3か月後の)
2回目で
rt. 癌なのに「癌疑い」しか出せない。
lt. 癌なのに「良性」とは…
「画像診断」も「生検精度」も出来ないのであれば、『あんた、何のためにいるの?(患者さんの為にも)却って迷惑だよ。』
なぜ、こんな医師が存在するのか?(存在しないでほしいものだが)
これを紐解いていきましょう。(ここからが、漸く本題です)
〇 経験
「経験」と一言でいってしまうと簡単ですが…
ただ「ぼー」と9時5時に病院に居ればいいってものではありません。
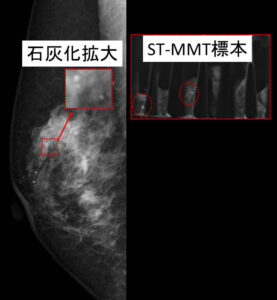
最近の石灰化2症例を見てみましょう。
症例1 粗大な石灰化
石灰化自体は、「粗大」とも言えるものでしたが私が読影判定したのは「カテゴリーⅢ 要精査」でした。
その方が(後日)私の外来を受診したので、ST-MMTを行った画像が←です。
ちなみに区の検診マンモ読影の一端を当院で担っているので(マンモ読影はダブルチェックなので)私と他1名(非常勤医)で行っています。
この方の検診読影票には私は(上記に記載したように)カテゴリー3としていますが、その非常勤医は2としています。(精査不要)
果たして、ST-MMT結果は如何に?
続きは次回…
とは、しません。悪しからず。
結果は「非浸潤性乳管癌」でした。(今後、手術予定です)
同じ画像を見て、私が3で(その)非常勤医が2
この違いはどこから出るのか?
センス?
高貴な血統?(そんなものは「そもそも」私にありませんが…)
違います。
やはり、その差は「経験」なのです。
私は無論(石灰化に対し)ST-MMTをかなりの数(数えること自体辞めましたが)やっているので、画像をみただけで(過去の記憶から)ピンとくるものがあります。
↑
これは、(長く乳腺外科医をしていることで)培われると思いますか?
違います。
たとえ「同じ年月(因みに私は医者になってから30年超えましたが…)乳腺外科医として診療していても」決定的な差が生まれる要因があります。
それこそ「生検を積極的に行ってきたのか?」なのです。
ST-MMTを数多く行っていると『あぁ、こんな(一見すると癌を疑わないような)石灰化でも癌があるのか!』という経験が蓄積するのです。
♯私と同様に30年医師をしているからといっても、(そもそも)ST-MMTが無い施設だと「石灰化は(あくまでも)読影試験の問題集」のままフリーズしてしまいます。
『あっ、これはカテゴリー3だ。確か癌の確率は高くは無い筈だから、(ST-MMTのある)施設へ紹介しなくてもいいか!』などとなります。
つまり、いくら「マンモグラフィーフィルムだけ私と同じ数」見ていたって、ST-MMTをしなくては、これができないのです。
♯これはマンモグラフィーでの石灰化の例ですが、エコーでも全く同じなのです。
冒頭の12252でも、全く同様なのです。
(エコーガイドで)組織診を数多く(間違いなく日本一)行っている私にとっては、そのエコー像は「これは、かつて組織診をして癌だったことがあった」という経験が実に多い。
無論、生検を躊躇なく行うことは「生検の精度」を上げるだけではなく、「画像診断で誤りを冒さない(超早期がんを見逃さない)」ことに繋がるのです。
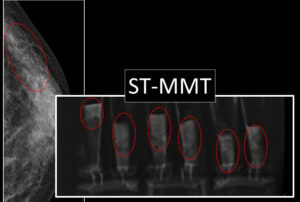
症例2 「薄いから,あなたはST-MMTできないよ」と、言われた症例
前医はST-MMTを持っているクリニック
石灰化「増加しているよ」と、いいながら
『あなたの乳房は薄いからST-MMTできない』
(増加しているから)「怪しい」と言う一方で「でも、検査はできない」では患者さんが悩むのは当然ですよね?
「確定診断希望メール」から当院へ辿りつきました。
図で示したように、ST-MMTできたわけですが…
凄く苦労したと思います??
実際は「極めてeasy 」でした。
♯ ST-MMTしたことがない医師なら「いざ知らず(難しい日本語ですね?)」そのクリニックではST-MMTしているということだから(開業医の場合には施設投資の回収に熱心な筈?だから)通常よりは積極的に行っていると思うのだけど…
では、この差はどこから来るのか?
それは、私が「3大難関要因 ①石灰化が「奥(胸壁に近い)」にあり引っ張り出せない②乳房が「薄く」針が突き抜けるのでターゲットできない③石灰化自体が「淡い」ので手技中に見えなくなってしまう」に挑戦し続けたその過去にこそあるのです。
「自分が最後の砦だ」という意識こそ、全ての鍵なのです。
自分が救わなくては(目の前の患者さんは)どれにも救えない。それに尽きるのです。