土曜日、午後3時
厚着とはいえ、屋上に出れることに幸せを感じます。
もちもちパスタの上にも、パテアンクルートの裏にも「ほうれん草」あり。
ポパイならずとも「身体にいい感」ありますね。
ELEZOのパテアンクルート、今回「熊肉」入ってます。
北海道の人なら「熊肉」食べる経験ってあるのかな? 因みに私は生まれて初めて。
どうでしょうか?北のフネさん?
○ 本文
QA「10751 鎖骨上リンパ節転移」について語ろうではないか?
注目点1
2022/4 エコーで鎖骨上リンパ節腫大をチェック
⇒2月にコロナワクチン接種していたことが災い?して「コロナワクチンのせい」にされ、3か月経過観察フォローとなり、
7月の(経過観察フォロー)USにて変化無?
10月に(状況が大きく動き)患者さん自身が「大きくなったと自覚」⇒(結局)SC転移と診断となる。

最初の時点で16mm
私は実際に患者さんから話を聞いているから知っているのだけど、
この時点で(本当に転移でないのか?)「更なる精査を希望」していたらしい。
それを(コロナワクチンが判断を狂わせたとはいえ)拒絶した上での「半年遅れの」転移診断

診断が遅れたこと、(再三「転移だったら、大変だから早く精査してほしい」と訴えてきた)患者さんにとっては、納得いかないことも理解できるよね。

「その通り。」と、言いたいところだけど厳密な意味ではその医師を責めることはできないかもしれない。

それは何故?
(同じ医師同士だからって)庇ってんの?

違うよ。(きっぱり)
以下の2つの理由があるんだ。
理由1.経過観察をしていた
⇒これは、(後日、結果が誤っていた際には)大変有効な手段と言えます。
もしも、「コロナワクチンのせいだから転移ではありません。」と言い切った上で「経過観察不要」としていたら、「あれは、誤診だった」と責めらることでしょう。
★私自身は診断を曖昧にして、むやみに「経過観察」とすることには反対の立場で「100%決着をつける」ことを信条としています。
まさに同様なことが(針生検など)組織診であり、100%確定診断をつけて以降の経過観察不要とすべきなのですが、
(誠に残念なことに)巷では「いい加減な組織診」をして(診断に自信がないから)「経過観察」としている医師が多々存在します。
★★今回のケースでも、(普段から)あらゆることに対して「確定診断が点けられず、経過観察とする」その医師の習慣の延長線上だったともいえるでしょう。
理由2.(2か月前に)コロナワクチンを受けていた。
⇒これは、どうしても「言い訳材料」になりますね。
ただ、今回のケースでは腋窩リンパ節は全く腫大ないのに、「鎖骨上だけ」腫大していたことに注目すべきだったと思います。
つまり(私のような)「100%決着つける派」にとっては、その時点(4月)で細胞診すべきだった(患者さんが積極的だったのだから)というのが私の本音です。
注目点2
(半年かかって)ようやく鎖骨上リンパ節再発の診断となったのだが、担当医が提示したのは(何と!)治験だった

これが、今回の「最大の謎」と言っても過言ではないでしょう。

「過言ではないでしょう。」って、あんた本当に現代人?
そんな難しい「言い回し」をすると若い人から敬遠されちゃうぞ!
と、まぁそれはそれとして「最大の謎」って、どういうこと?
「治験を提案」されたということは、そんなに不自然なこと?

鎖骨上リンパ節再発と診断がついた、この患者さんにとって再発判明後、初めて行う薬物治療は「再発first line」といいます。
★鎖骨上リンパ節再発に対して、局所治療としての「手術⇒放射線」が担当医から全く提案されなかったことにかんしては、その担当医にとって(と、いうかその大病院の乳腺外科全体にとって)鎖骨上リンパ節郭清の手術経験がないからであろうことは想像に難くありません。
ただ、それ(手術が提案されなかったこと)は仕方が無いとしても、再発first lineとしてガイドラインにも明記されている分子標的薬(CDK4/6 inhibitor)の提案がされずに、いきなり治験の提案というのは乳腺専門医100人に聞いたら100人とも「?ハテナ」がつくことでしょう。

なぜ、CDK4/6 inhibitorの提案がなかったの?
確かに、不自然だよね。

まさに不自然、だから最大の謎なんだ。
唯一の解釈としては、(その病院は)その地方最大の病院だから「治験の症例を欲しがっていた」のかもしれない。
ただ、よく経緯を考えてごらん。
患者さん自身が精査を切望しているのに(それを断った挙句に)実は転移でした。つまり、最初の「転移では無い。コロナワクチンの影響だ!」という診断は誤りだったわけだから、担当医に『患者さんに悪いことをしてしまったなぁ。よし、治療は最善を尽くすぞ!』っていう気持ちにならないのが本当に不思議!
まともな人間だったら、「患者さんに対してすまない」という気持ちからスタートするのでは??
(結果的に)転移リンパ節を半年も放置した挙句に、(薬物療法としては本来提案されるべきである)first lineではない治験を提案することが、どうしても不自然に思えるのです。
舞台は(関門海峡を渡って)江戸川へ
事前のmailでは診察してみないことには手術可能なのか?は判断できません。(と、伝えてあります)
ご夫婦二人での受診、この診療にかける(お二人の)思いをひしひしと感じます。
(いつも通り)挨拶もそこそこに「先ずは、診察しましょう」
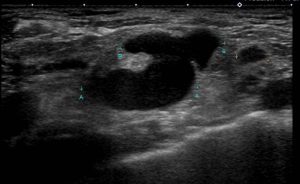
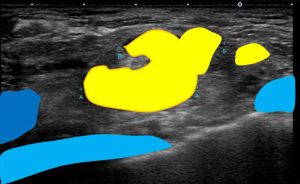
これがSC(左側)です。
頸動脈(青)の外側にあり、その奥には鎖骨下静脈(水色) が走っています。
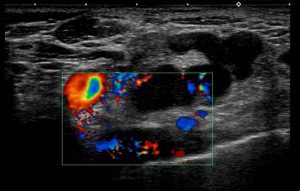
doppler ultrasound
頸動脈(赤)がこの断面ではリンパ節に近接していても接していないことが解ります。
2本の大血管に嵌りこむような大きなリンパ節とはいえ、(それぞれの血管との間には)距離がある。
私が出した回答は、『手術可能です。』
このときに安堵の余り、お二人が浮かべた涙は今でも忘れていません。
手術当日、早朝
緊張のあまり硬くなっているように見えた患者さんへ、安心感を与えたいが故にかけた言葉は、
『今まで同じような(再発)手術を手掛けてきましたが、○○さんのケースは簡単な部類です。安心してください。』
果たして安心してくれただろうか?
手術の順番はその日の4件目、
普通の乳癌の手術とは異なり、緊張感を持った慎重な操作が必要だと解っているので前の3件を(意識的に)よりスムーズに済ませ(その分)時間の余裕を確保。
いよいよ手術開始です。
ここで余談ですが…
年始、DOCTORS~最強の名医 見ました。(FINALではなく、生体肝移植ver.です)
相変わらず沢村一樹は名演でしたが、私が術中シーンで注目していたのは(器械出し看護師からメスなどを貰う際に)「(器械出し看護師の方へ目線を向けずに)術野から目を離さないか、どうか?」でした。
合格!でした。(偉そうでスミマセン)
時々(私に)「器械出しの方を見るな!」と注意されている助手の先生たちにこそ見てほしい…
★他人から刃物を手渡しされる際に、「見ないと」怖いんでしょうね。ただ、他人(ここでは「器械出し看護師」)を信用しなくては手術は成り立たないのです。
それでは本題へ戻ります。
手術開始。勿論(私は)器械出しの方へは目線はやらずに術野から目を離しません。(しつこい?)
なぜなら、その一瞬逸らしたその瞬間に(術野で)何が起こるか解らないし、(術野から目を離すことで)次の操作への踏み出しが(一歩ずつ)遅れていくからです。
鎖骨に平行に「鎖骨上切開」
まず現れるのはplatysma muscle 頸を覆っている表面の薄い筋肉です。
これを切離し、いきなり術野へ入ります。この辺りが皮下脂肪や厚い筋肉に覆われた腋窩とは全く異なります。
硬く腫大したリンパ節がいきなり触知されました。
指全体でその範囲を触知確認すると、想像より少しばかり大きい印象。
まずは一番先にでてくる外頸静脈をテーピングして、この血管から剥がしつつ外側のリンパ節を内側へ起こします。
ここからが勝負
一見静脈角にすっぽり嵌りこんでビクともしないように思えるリンパ節も、外しやすい部分から少しずつ外していくと「ビクともする!」んです。
(それを信じて)まずは頸動脈と少しずつ距離をとり外していきます。
このようにして周りから少しでも外れていくと、(今までビクともせずに嵌りこんでいた)リンパ節が「ビクッ、ビクッ」と動くようになります。(生き物みたいに表現しましたが、あくまでも「比喩」ですよ)
こうなるとリンパ節が少し持ち上がるようになります。
(持ち上がれば)ここでリンパ節の裏を少しずつ剥がしていきます。
一か所突破できれば、そこから急速に事態は進んで行きます。
最後は、鎖骨の裏に平行に走っている鎖骨下静脈と(少しずつ)安全な距離を作り(少しずつ外して行く事によって安全な「切りしろ」ができるのです)、遂に摘出です!
次回は、上記文章を図にすることにチャレンジしてみます。(上手く描けるかな?)