今日は1月3日、年末年始の連休も最終日の皆さんも多いのではないでしょうか?
「サザエさん症候群」的に、『あー、明日から…』という現実。
そう言う中、来週いきなりの連休がいい仕事してますよね。
私的には、明日は「半ドン(病院全体として)」なので、まだまだ気楽な感じでこのコラムを書いてます。
昨日の掲示板
「Missy」さんの、この写真!
あー、パブロフの犬さながらに涎が…
タイムリーなことに、昨日ビデオで撮り貯めしていた人生の楽園『感謝のひと皿 ジビエ料理~三重・伊勢市』を観たところでした。
「ジビエはさばくところからが料理です」と、ご主人 (渋いご主人、いい味でてたなぁ)
「猪肉のしゃぶしゃぶ」旨そうだった!(でも、この季節は鍋かな?)
猪鍋で衝撃を受けた2020でしたが、2021の始まりもまた猪で始まったのでした(注 今年は「丑年」です)
本編
○ 早期発見
これには実は、様々な切り口があります。
1.まずは(無症状のうちに)検診に行きましょう。
1-1.モダリティーは何がいい?
おそらく多くの方の勘違いとして「マンモグラフィー最強説」なるものがあると思います。
女性の方にとって『こんなに、痛い思いをしているのだから「最強じゃなきゃ、許さないからね!』的なところもある?
疑いの余地なく、「エコー」が最強です。
無症状であれば、尚の事まずはエコーで(小さな病変であろうが)「スクリーニング」することから始まります。
この「スクリーニング」という作業としてエコーが最も優秀と言えます。
3mm以上あれば、エコーでは検出できますが、(マンモでは)不可能。(乳腺濃度にもよりますが)マンモでは「1cmでも見つけられない」ケースはザラです。
1-2.検診結果に注意!
せっかく、エコーで「小さな病変」を捉えても、その結果を解釈する医師が(その撮影された)画像だけを見て「要精査」とするか、「経過観察」と判断するかで大きな運命の分かれ道が存在します。
技師エコーの場合
⇒エコーは動画なので(技師が気付いた場面のみが)静止画像として残され①、その残った画像を(後に)医師が判定②
この①②2つのステップ、それぞれがミスの原因となりうる
医師エコーの場合
⇒その医師が動画を操りながら「あれっ?」と思った場面では「色々な角度で(その場で)検討」します。
無論、その医師の判断ミスは起こり得るが、上記「技師エコー」よりは格段に減ります。
そんな中、検診結果として「嚢胞」と判断されたものは無視して結構です。
ただ「乳腺腫瘤」もしくは「線維腺腫疑い 1年後」みたいなものは要注意です。
実際に「線維腺腫疑い 1年後」とされたけど(不安だからと)受診した方の中から癌が発見されることも少なくないのです。
★ 実際には、どうすれば?
まず「嚢胞」は無視しましょう(正常乳管に詰まって液体が貯留しているだけですから)
それに対して(要精査となっていなくても)「腫瘍」とか「線維腺腫疑い」となっている場合は一度「病院で(その所見に対して)ピンポイントに確認してもらう」方が安心です。
ここからは、別の切り口で
2.症状がある、(もしくは)無症状だが(検診などで)所見を指摘された場合には確定診断に拘るべき
2-1.良性は未来永劫良性。悪性も最初から悪性
「今は良性だと思うけど、悪性に変わるかもしれないから経過観察は必要ね」
⇒このような言い方をする医師がいますが、それはその医師の(その時点の)診断が誤っていただけの話であり、(その保険として、そのように言っている医師が残念ながら多い)
★ 実際には、あらゆる所見は(その時点で)100%確定診断できるのです。
私が、一番言いたいことはまさにこれです。
2-2.確定診断は組織診断のみである
・ MRIはあくまでも画像診断であり、確定診断とはならない
⇒これは「強く」強調しておきたい。
「MRIでは癌は否定的です」などと紹介されて、当院で(組織診で)癌と診断された患者さんは数知れません。
MRIは、あくまでも「病変の拡がりを見る為」と捉えてください。
♯ 診断の段階で「やたらとMRIで診断を済まそう」とするのは、「組織診が面倒だ。組織診に自信がない」医師が多いようです。(ここは、動画では使えませんね。炎上しそうだから)
2-3.組織診で3mm以上あれば100%確定診断できる。
『こんな小さな病変、経過観察するしかないよ』
そんなこという医師がいますが、それは(きっぱり)「誤り」です。
実際はエコーで写っている以上、全て組織診で100確定診断できます。
2-4.組織診の種類(デバイス)
細胞診
(普通の)注射針で、病変を「つついて」細胞を採取する
・採取される細胞数は(針が細いため)少ない
・(組織診が一般化された現在では)確定診断とはならない
・採取される細胞が少ないため「術者による能力に差が出る」(「検体不良」が起こりうる)
結局、確定診断とならないので、細胞診をする意義は(現在)非常に低い。
それでも何故、やたらと細胞診で済まそうとする医師が存在するのか?
⇒お手軽(針が細いため、その分出血リスクも低い)であるため、『とりあえずビール!』的な発想でなのだろうか?(「検体不良が多い」のも、そのような医師が多い)
組織診
① CNB
均一な病変であれば、これで十分
② CELERO
①と②の中間的役割
③ MMTE
不均一な病変(腫瘤非形成性病変)でも、これであれば100%確定診断できます。
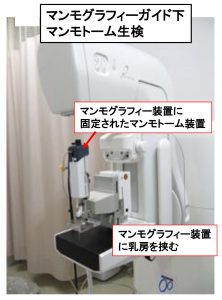
④ ST-MMT
石灰化に対する組織診
マンモグラフィーで早期発見の唯一の所見である(石灰化)を診断
★ これらのデバイスを使いこなすには経験が必要です。
確定診断に対する(小沢健二ばりの)「強い思い」 それが豊富な経験となるのです。
『とりあえずビール』的な発想は慎みましょう。