皆さん、こんにちは。
177回目から続いてきた「乳癌診療の基本Ⅱ」
当初は、そのままvol.9にしようと準備していましたが…
昨日、ブログ(2019/5/18)「人生、何が「turning point」となるかはわかりません。」を書いていて…
「腋窩再発」について書くべきだな。と思い立ちました。
もしも、このコラムが(諦めていた)ドアを開ける勇気になってくれたら幸いに存じます。
〇あくまでも「架空」の症例をご紹介します。
私から見ると、「いくつかのpoint」が見え隠れするのです。
Cさん
60代女性
cN2, HER2 type
1.術前抗がん剤(抗HER2療法)を行っています。
この時点で「本当に手術不能だったのか? 注 1 )」それとも、安易に「HER2陽性だから(リンパ節転移もあるし…)」という発想だったのかもしれません。(紹介状からは推測不能)
注 1 )手術不能ではないのに、「手術が大変だから…」という発想で安易に(患者さんに選択肢を示さずに)術前抗がん剤を行う医師が増えてきました。
これの弊害として「腋窩郭清が綺麗にできない乳腺外科医を大量に生み出している」、由々しき問題だと思います。
2.手術 全摘+腋窩郭清(レベル2)となっています。
ここで「何故、(レベル3ではなく)レベル2だけにしたのか?」
本来、郭清範囲は(手術の時点ではなく)あくまでも「抗がん剤をする前の状況での適応となる 注 2 )」のです。
注 2 )これに対しては明確なガイドラインは無いのですが…
(参考となるのは)
「臨床的リンパ節転移陽性乳癌が術前化学療法後、臨床的リンパ節転移陰性が確認された場合、腋窩リンパ節郭清を目的としたセンチネルリンパ節生検を行わないことを(弱く)推奨」
乳癌診療ガイドライン 治療編2018 p253
実際に「偽陰性が10%を超える」のです。
★術前抗がん剤後の郭清範囲についての直接の記載ではありませんが、「抗がん剤前の状況で行わないと、取り残しが危惧される」同じことなのです。
しかし、(一般に) 抗がん剤が効いたから(本来レベル3まで郭清すべきを)安易に「レベル2までで、いいんじゃね?」とした可能性が十分にあります。
3.術後照射について
術後照射は行われていません。
本来ならば、術後照射されるべきでした。 注 3 )
注 3 )「術前化学療法が奏効しても術後放射線療法の適応は化学療法前の病期に従って行うことを弱く推奨する」同ガイドライン 治療編2018 p357
「(腋窩リンパ節転移4個以上の乳房全切除術後患者では)乳房全切除術後放射線療法(PMRT)を行うことが標準治療である。」同ガイドライン 治療編2018 p345
★実際に術前抗がん剤でpCRでもStageⅠ~Ⅱ(リンパ節転移3個以内)では局所・領域リンパ節再発は皆無であったのにStageⅢでは非照射群の再発率が(照射群に比べ)有意に高かった
4.術後
ということで、術前抗がん剤でpCR(完全緩解であった)Cさんは(レベル2までの郭清後)術後照射されることもなくtrastuzumab単剤投与(9か月)だけとなっています。
5.腋窩再発
術後2年経っての定期診察?で「腋窩リンパ節再発」と診断されました。
医師の口から「手術」の2文字は出ることは無く、(抗HER2療法である)「lapatinib + capecitabine」もしくは「trasutuzumab emtansine」を告げられています。注 4 )
注 4 )薬剤選択もどうかな??
第1選択は(大多数の医師にとって)pertuzumab + trasutuzumab + docetaxelでしょう。
Cさんは、突然の腋窩再発に動揺しながらも(前医で引き続き行われた)全身検索で「他に再発がない(遠隔転移がない)」ことにホッとしました。
しかし、それでは「腋窩を手術で取れないのか?」
当然の疑問を持ちます。
しかし、主治医からは「手術は行わない(理由は明確にしてくれませんが)」の一点張り。
ここでネットを検索し、『この江〇〇病院なら、手術してくれるのでは?』と、紹介状をもらい「水曜日の予約外」のドアを叩いたのです。

おそらく、(今までも)数限りない同様の患者さん(腋窩再発したが、手術の提案が無かった)が居たのだと想像します。
しかし、その多くは(Cさんのように行動は起こさずに)諦めてきたのでしょう。
ここがturning poinでした。
〇水曜日 予約外外来

『どうしました? 紹介状を読みましたが「腋窩再発」とのことですね?』

Cさん
『そうなんです。手術してほしいんです。主治医は「手術はしない(しても意味がない)」と言っています。』

『解りました。まずは診察しましょう。』
エコーを行い、腋窩レベル1とレベル2に「節外浸潤 注 5 )」が明らかなリンパ節を確認しました。
注 5 )リンパ節内で増殖した癌細胞がリンパ節構造を破り周囲の脂肪織に浸潤した状態
リンパ節転移は通常、リンパ管を通って次のリンパ節へしか進展しない(遠隔転移の原因とはならない)のですが、節外浸潤すると、その浸潤巣から「血管」へ入り血行性転移の原因となりえるのです。
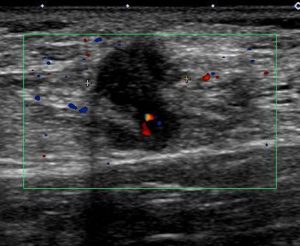
レベル1
形状は(本来、楕円形であるはずが)歪であり、
周辺に「毛羽立ち」があり「節外浸潤」を疑うエコー像です。
血流も目立っています。
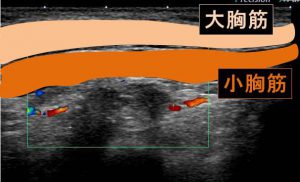
エコーで見える(皮膚表面から)「大胸筋」その裏(下)にある「小胸筋」
レベル2リンパ節は「小胸筋裏側」となります。
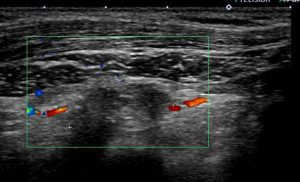
レベル2
形状も不正で血流も豊富です。
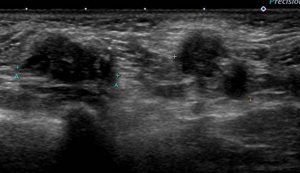
レベル2 (画面:左)とレベル1(同:右)
画面では見にくいですが、これらは連続しているようにも見えます。
これをCT(前医で撮影)で確認すると
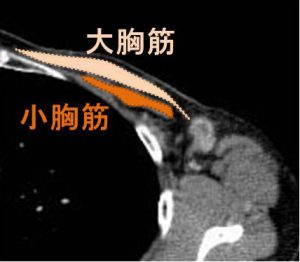
CTで見える腋窩の構造
大胸筋と小胸筋の関係が良くわかります。
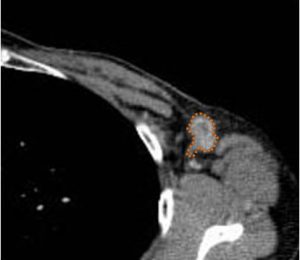
CT
level 1 小胸筋より外側の不整形のリンパ節
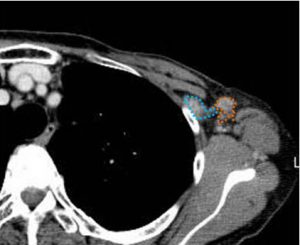
CT
level1(オレンジ)とlevel2(ブルー)
小胸筋とlevel2の位置関係をご確認ください。
〇診察を終えて

『(前医での)全身検索で遠隔転移の所見もないし、術前抗がん剤も良く効いた(pCR)のだから、純粋な局所再発として手術すれば十分に根治性があります。』

『手術できますか?』

『その視点(手術可能かどうか?)で診察しましたが、大丈夫です。 重要なのは腋窩静脈との位置関係なのです。距離があるので問題ありません。』

『是非、手術お願いします。その後の治療はどうなりますか?』

『紹介状をみると(2年前の術後に)照射していないようなので、照射はしたほうがいいでしょう。注 6 )』
注 6 )理由は2つ
・そもそも(初回術後に)、PMRT postmastectomy radiation therapyの適応であった 注 3 )参照
・リンパ節に節外浸潤が疑われる→局所療法として(術後の)radiationは必須である。

『解りました。抗がん剤はどうでしょうか?』

『純粋な局所再発(取り残されていたリンパ節が再増大しただけ)と考えれば局所療法(手術+放射線)だけでもいいとは思いますが… (画像所見だけでなく)術後病理で節外浸潤が確認されたら考えましょう。』

『解りました。』
★次回は腋窩再発の手術について紹介します。
この方のように一度腋窩の手術(level2まで郭清しているわけですから)をしている方の手術(腋窩郭清)には注意が必要です。(術後瘢痕が腋窩静脈と癒着していたら危険なので)

もう一つ言わせてもらうと…
術後腋窩再発を手術できないような病院で腋窩郭清をそもそもする資格があるのか?(ちょっと、極論ですが)
(早期ならまだしも)
腋窩郭清が必要な場合には、是非「病院選び」に慎重になりましょう。その選択が第1のturning pointとなるのです。