
治一郎
本店限定 蜂蜜バームクーヘン
「素」の治一郎と一緒に戴きました。

矢継ぎ早に導入されたnew face (zoomX )
結構派手かもしれませんが…
外来で「当たった」人にはご利益があるとかないとか(笑)
〇 本文
リンパ節再発 「たかが」リンパ節、「されど」リンパ節
ここで再び、この話題に触れたのには訳があります。(それについては、後程お話ししますが…)
その前にまず、あるQAを振り返ることとしましょう。
リンパ節再発 [管理番号:12103] 投稿日:2024年10月04日
この度、鎖骨下に再発が見つかりました。
わきの下にも何個かあるようです。
主治医は、再発が脇の下だけなら腋窩郭清すれば局所でよかったけど
レベル3だと手術でとりのぞくことができないので、遠隔転移のようなものです。
あなたの状況は初発でいうとステージ3cなので厳しいものとかんがえておいてください、
自分の経験的に余命は3年くらいです。
みたいなことを言われました。

『レベル3だと手術でとりのぞくことができない』って、その医師は言っているけど…
それ本当?
勿論、できるよ。
ただ、一昔前と違って今では残念ながら極めて少数の限られた医師にしかできないのも事実さ。

なぜ、そうなっちゃったの?

3つの理由があるんだ。
1.技術の継承が難しい(視野が悪く、大血管に隣接しているため「やらせてみる」ということが極めて危険だから)
2.治療を標準化するにあたって、医師によって「差がでてしまう」という事態をさけるために「鎖骨下郭清はできなくてもよい」という風潮を生んでしまった。(これは大変患者さん側にはデメリットなのだが…)
3.薬物療法の進化による負の遺産(術前に抗がん剤をやることで、そこ「鎖骨下リンパ節」にリンパ節が無いこととして、「鎖骨下に転移リンパ節があるのに郭清しなくてもよい」みたいな誤魔化しが正当化されてしまう)
ここで(上記)1に関して、もう少し詳細すると…
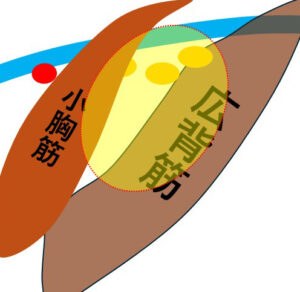
腋窩リンパ節(Ⅰ:小胸筋より概則、Ⅱ:小胸筋裏側)は小胸筋裏~広背筋にかけての範囲であり(図:黄色)
鎖骨下リンパ節(Ⅲ)は、小胸筋より内側(黄色に示した視野からすると「奥」)図:赤
実際の視野は図の黄色に示したものであり、腋窩リンパ節は直視下となるのに対し、鎖骨下リンパ節は、その奥となり通常は見えないのです。
♯だから鎖骨下郭清をするためには、まず「鎖骨下を視野に収める」ところから始まるのです。
それ(鎖骨下を視野に収める)をするためには小胸筋を引っ張り出さなくてはいけないし、そのためにはどうしても大血管から外す操作が出るので、それが(大血管からの)出血のリスクとなります。
それがゆえに、この視野を(指導者が)作って、それを後輩に見せてあげることは容易なのですが、それを後輩にやらせることが(指導者の目が届かないところで、大血管に接触することとなるので)怖くてできないのです。

腋窩郭清は大血管(ここでは腋窩静脈)を意識せずにもできる手技であるのに対し、
鎖骨下郭清は大血管から外す操作であるので、術者を選ぶ手技となってしまうのです。
話を、腋窩「再発」に戻すと…
腋窩「再発」に対する腋窩郭清は
通常の(初発時の)腋窩郭清とは異なり、(再発すると、初回手術時の癒着が生じているので)「腋窩郭清なのに、大血管から外す操作が必要となる可能性が高くなる」ため、本来「鎖骨下郭清まで、手技的に熟練している術者が行うべき」領域といえます。
鎖骨下「再発」は猶更です。
通常の鎖骨下郭清ができない術者が決して「立ち入れない」領域なのです。

ここで、先ほどのQAの中でその担当医のコメント
『レベル3だと手術でとりのぞくことができないので、遠隔転移のようなものです。』に繋がってくるんだね?

そうなんだ。
日頃から鎖骨下郭清していない医師にとって、(腋窩再発さえも場合によっては初回手術時での癒着により難易度が上がるかもしれないのに)彼らの見たこともない「鎖骨下再発」なんて想像の世界にしかない=「手術でとりのぞくことができない」となってしまうんだろうね。

でも、それって…
その患者さんの運命が医師によって、そこまで左右されてしまうということだよね?

そう、本当にその通り。
つい先日も「遠方在住が故に」鎖骨下再発の手術を諦めた方がいらっしゃいましたが…

えっ?どうして?
地元で中途半端な手術をする(もしくは手術をしない)って考えを変えたってこと?

遠方だと、(手術まではいいとして)術後に通院(更に、必要となる場合には)その後の化学療法などを考えてのことなんだろうけど…

でも、必要なら病院間で放射線なり抗がん剤なり探せるのにね。

その通り。 それは(面倒に感じるのかもしれないけど)結局「如何様(いかよう)にでもなる」
これは事実です。
やはり大事なことは「今の最善を尽くすこと」
そのあとは、結局どうにでも上手く収まるのです。
今の自分にとって「どこに優先順位があるのか?」
その考えこそが、その後の人生を大きく変えうるのです。
★ここで1例を挙げます
実は、『今週のコラム 407回目 今回ばっかりは(今まで何度も奇跡を見させてもらいましたが…)無理だと思ってました。』の患者さんです。
あれ(手術)から2年以上過ぎて…
つい最近も外来受診されました。
当院での術後は(最初に診断された病院ではなく)同じ地元でも別の病院(国立の大学病院)で放射線照射後、(HER2 typeだったので)fullのanti-HER2 therapyを行っていました。
その(地元での)治療中も「半年に1回」当院で診察(無論、目当てはエコー)に通院されていました。
今年初めには最後のphesgoも終了しhormone therapy単独となっていますが無再発で過ごされています。
(ちなみに治療は以下のようになってます)
当院で手術
術後、(局所再発ということで放射線優先として)地元大学病院へ(地域連携室経由で)紹介 放射線治療施行
その後、(同じ大学病院内の乳腺外科へ紹介し)同じ地元大学病院でECx4→trastuzumab/pertuzumab+docetaxelx4→phesgox14
♯この時期phesgoが全国いたるところで導入され始めた時期です。
この間、地元では診察はなく(患者さん自身も希望されず)採血チェックのみ、当院で半年に1回のエコーに通院されていらっしゃいました。

術後の放射線治療は(この方は地元でしましたが)当院で(入院して)行う方も結構いらっしゃいます。
♯当院がtomotherapyであること。また放射線科医が治療に積極的であることで患者さん自身が当院放射線科を選択されることも多いのです。
抗がん剤治療については、(私の肌感覚では)「半々」ですが、やはり「遠方」とはいっても、「遠方の度合い」で差があることも事実です。
♯この方は「北陸」で、かなり交通の便が困難なので(放射線同様に)抗がん剤も地元を選択されていますね。
私の感覚だと、関東及び東北だと結構当院に通院して行う方が多くなり、関西やその西それと北海道は地元が多いと思います。
重要告知
来る11月23日動画配信、出演者現る!
また映画のように例えれば「全米が震えた」でしょうか?
この方のコメントの一部を紹介します。
これまでの経緯を通して、前院のクリニックで標準治療を受けていないことに薄々疑問を持ちながらも、乳がんに向き合って、自分で調べて行動しなかったことへの後悔。日本では紋切り型で誰でも良質な医療を平等に受けられると思っていたのは間違いだったと思い知り、後悔しないように、無治療のことを取り戻すかのように、行動を起こしたことで、今、目に見えるガンはない状態cCRでいられていることを伝えたいと思っています。